- Бронхиальная астма: как распознать и преодолеть?
- Андрей Леонидович
- Особенности бронхиальной астмы
- Степени и формы заболевания
- Причины возникновения
- Симптомы заболевания
- Лечение и профилактика заболевания
- Болезнь бронхиальная астма: лечение
- Диагностика и лечение бронхиальной астмы
- Симптомы бронхиальной астмы
- Современное лечение бронхиальной астмы
- Кислородная терапия: ход процедуры
- Перед проведением кислородной терапии
- Как проходит лечение астмы кислородом
- Бронхиальная астма
- Симптомы бронхиальной астмы
- Диагностика
- Лечение бронхиальной астмы
- Бронхиальная астма — опасный недуг
- Причины возникновения
- Медицинские и социальные аспекты:
- Со стороны пациентов:
- Обследование:
- Основные принципы лечения бронхиальной астмы
- Роль пациента в лечении БА
- КАК КОНТРОЛИРОВАТЬ БРОНХИАЛЬНУЮ АСТМУ
- Лечение бронхиальной астмы
Бронхиальная астма: как распознать и преодолеть?
Андрей Леонидович
Провизор
Астма — хронический недуг, поражающий бронхи, который часто проявляется в виде отека слизистой оболочки дыхательных путей и спазмов, сопровождающихся нехваткой воздуха. С греческого название болезни переводится, как «удушье», «тяжелое дыхание». Разберемся, что представляет собой эта болезнь, как ее распознать и можно ли вылечить.
Особенности бронхиальной астмы
Главная особенность недуга — быстрое прогрессирование, которое беспокоит человека частыми приступами удушья и приводит к серьезному ухудшению качества жизни. В мире более 100 000 000 людей страдает от этой болезни, а это — примерно 5-9% взрослого населения каждого государства. Каждый год недуг забирает жизни порядка 250 000 людей.

Симптомы бронхиальной астмы
Степени и формы заболевания
Медики выделяют 3 основные формы заболевания:
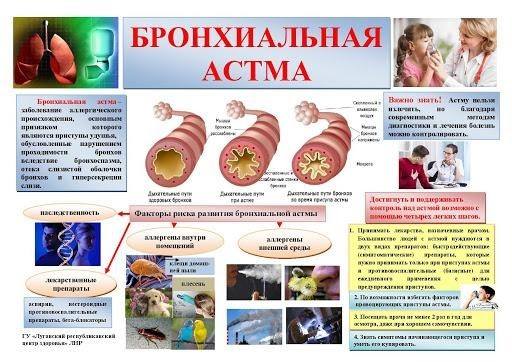
- Аллергическая. Спровоцирована внешним раздражителем — аллергеном (например, определенным продуктом питания, пылью, шерстью домашних животных и т.д.).
- Неаллергическая. Вызвана каким-либо аллергическим фактором. Может возникать у людей, страдающих хроническими заболеваниями легких инфекционного характера. Или, к примеру, возникает на фоне длительного приема определенных лекарственных средств.
- Смешанная. Включает признаки двух форм, описанных выше.
Независимо от формы заболевания оно может протекать в 4-х стадиях (ступенях, этапах):
- Симптомы бронхиальной астмы наблюдаются у пациента не чаще, чем 1 раз в неделю и не чаще, чем 2 раза в месяц в ночное время.
- Приступы «атакуют» пациента чаще 1 раза в неделю, но не ежедневно. Ночью симптомы наблюдаются не чаще 2 раз в месяц.
- Каждый день человек мучается от приступов астмы, ночью они тревожат его чаще, чем раз в неделю.
- Самая тяжелая ступень болезни, при которой человек мучается от приступов ежедневно. Причем как днем, так и ночью.
Степени и формы бронхиальной астмы
Причины возникновения
Развитию недуга способствуют определенные внешние и внутренние факторы. Внутренними могут быть такие, как:
- различные нарушения в функционировании эндокринной системы;
- неправильное функционирование системы дыхания;
- ослабление иммунной защиты организма.
Внешними причинами могут быть
- аллергические реакции;
- частые стрессовые ситуации;
- курение (в том числе электронных сигарет, вейпов и т.д.);
- работа в неблагоприятных условиях.
Аллергия на что-либо и табакокурение — 2 наиболее частых фактора-провокатора бронхиальной астмы.
Симптомы заболевания
Важно понимать, что чем раньше врачи диагностируют заболевание, тем больше шансов на полное выздоровление. Поэтому нужно внимательно следить за своим организмом и при появлении любых признаков, описанных ниже, скорее обращаться к медикам:
- Одышка, чувство нехватки воздуха. Особенно, если состояние возникает не из-за физической нагрузки, а в состоянии покоя. При астме одышка проявляется в виде систематических приступов.
- Кашель. Появляется вместе с одышкой, не приносящий облегчение. Отхождение мокроты наблюдается только в конце приступа.
- Поверхностное дыхание. Проявляется в виде трудности сделать полный вдох грудью.
- Ощущение хрипов при дыхании. Иногда их можно услышать только во время самого приступа, а иногда они наблюдаются постоянно.
- Ортопноэ-поза. Эту позу пациент непроизвольно (инстинктивно) занимает во время астматического приступа — в положении сидя, свисает ноги и крепко хватается руками за предмет, находящийся перед ним.
На ранних стадиях вышеописанная симптоматика может либо проявляться слабо, либо вообще никак не давать о себе знать. Но постепенно симптомы будут становиться все более выраженными, а также приведут к другим не менее приятным ощущениям:
- общему недомоганию;
- синюшности кожных покровов;
- постоянному сухому кашлю;
- затруднительному вдоху;
- постоянной одышке;
- головокружениям;
- головной боли;
- тахикардии.
Лечение и профилактика бронхиальной астмы
Лечение и профилактика заболевания
Увы, современная медицина пока не в силах полностью избавить пациента от астмы. Поэтому всем терапевтические методы направлены на облегчение состояния человека и устранении симптомов заболевания. Лечением недуга занимаются пульмонологи и обычно медикаментозная терапия включает прием препаратов 2-х групп:
- Базовых. Способствуют уменьшению воспалительного процесса в бронхах (принимать их необходимо пожизненно).
- Симптоматических. Принимаются во время приступов и направлены на снятие спазма бронхов.
В качестве профилактических мер пульмонологи советуют следовать 6-и простым правилам:
- Каждый день гулять на улице не менее 2-х часов.
- Полностью исключить контакт с аллергенами (если вы – аллергик).
- Заниматься закаливанием организма и принимать меры для профилактики от заболеваний дыхательных органов.
- Полностью отказаться от курения.
- Пользоваться гипоаллергенными средствами бытовой химии, косметикой, постельным бельем и т.д.
- Заниматься физкультурой (как минимум — раз в день делать зарядку).
Также стоит минимум 2 раза в неделю проводить тщательную влажную уборку в доме, стирать белье в машинке не реже раза в неделю на максимально допустимой температуре и не использовать в интерьере ковры с мягкой мебелью, которые накапливают пыль.
Если рассматривать конкретные препараты от бронхиальной астмы, то чаще всего врачи выписывают:
- Альвеско;
- Саламол;
- Атровент;
- Фликсотид;
- Бекотид и др.
Болезнь бронхиальная астма: лечение
В настоящее время бронхиальная астма считается одним из самых распространённых хронических заболеваний в мире. Так, согласно последним данным, сегодня в мире от 100 до 300 миллионов «астматиков». Болезни подвержены практически все люди, независимо от пола и возраста. Благо, астма поддаётся лечению. В нашей новой статье мы расскажем про это заболевание, какие симптомы оно имеет, как диагностируется, а так же о том, как проходит лечение бронхиальной астмы.
Диагностика и лечение бронхиальной астмы
 Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей. Наименование заболевания asthma — греческое. На русский можно перевести как удушье. И на самом деле, одним из самых распространённых симптомов этого заболевания являются приступы удушья. Многие специалисты склонны считать, что причиной заболевания и быстрого распространения заболевания является постоянно ухудшающаяся экологическая обстановка, а также гиподинамия.
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей. Наименование заболевания asthma — греческое. На русский можно перевести как удушье. И на самом деле, одним из самых распространённых симптомов этого заболевания являются приступы удушья. Многие специалисты склонны считать, что причиной заболевания и быстрого распространения заболевания является постоянно ухудшающаяся экологическая обстановка, а также гиподинамия.
Вообще, считается, что на появление бронхиальной астмы могут повлиять два вида факторов — внешние и внутренние.
К внешним факторам относят:
Сниженная иммунная защита.
Сбои функционирования органов дыхательной системы.
При этом отмечается, что именно аллергия и курение являются одними из наиболее частых провоцирующих факторов. Чаще всего аллергенами являются пыль, шерсть животных, плесень, некоторые продукты питания, химические вещества.
Симптомы бронхиальной астмы
Выделяют несколько основных симптомов заболевания:
Приступы удушья. Нарушения дыхания могут возникать после воздействия аллергенов, физической нагрузки, а иногда и без каких-либо внешних причин.
Поверхностное дыхание. Так называют состояние, при котором человек не может сделать вздох полной грудью.
Поза ортопноэ. Сидячая поза, при которой корпус слегка наклонён вперёд. Для человека во время приступа такая поза является вынужденной, так как при любой другой он практически не может дышать. Особенно лёжа.
Кашель. Нередко возникает во время приступов одышки. Кашель может быть сильным, но при этом непродуктивным — без отделения мокроты.
Хрипы. В ряде случаев приступы удушья сопровождаются хрипами. При этом они могут быть отчётливо слышны даже без фонендоскопа.
На первых стадиях заболевания некоторые симптомы могут отсутствовать. А сами приступы — возникать относительно редко. Но без лечения приступы проявляются чаще, сопровождаются симптомами, которых раньше не было. При всех вышеуказанных симптомах необходимо обратиться за помощью к врачу.
Диагностика и лечение бронхиальной астмы должны проводиться только медицинскими специалистами, нельзя допускать самолечение.
Для диагностики проводят спирометрию (измерение скорости и объёма дыхания). Также диагностика может включать в себя пикфлоуметрию, анализы крови и мокроты, а также исследование иммунного статуса пациента.
Современное лечение бронхиальной астмы
Медикаментозное лекарственное лечение бронхиальной астмой подразумевает приём или ингаляцию препаратов, которые назначаются после проведения всех необходимых анализов и исследований. Специалист составляет рецепт, в котором чётко указывает дозировку препаратов и периодичность их приёма.
К немедикаментозным методам лечения бронхиальной астмы относят:
Лечебную физкультуру. Сеансы ЛФК помогают снизить отёчность слизистой бронхов и уменьшить тонус гладкой мускулатуры.
Дыхательная гимнастика. Специально разработанные упражнения направлены на повышение углекислого газа в крови, чтобы нормализовать содержание CO2 и, как следствие, поддержать дыхательные процессы в норме.
Галотерапия. Метод предусматривает нахождение пациентов в соляных комнатах для дыхания воздух с солевым аэрозолем. Это останавливает развитие болезнетворных микроорганизмов в дыхательных путях, в результате чего тормозятся воспалительные процессы.
Одним из самых эффективных методов лечения и профилактики бронхиальной астмы сегодня считается проведение кислородной терапии в специальной барокамере.
Кислородная терапия: ход процедуры
 Суть процедуры заключается в дыхании воздухом с высоким содержанием кислорода. Современные барокамеры способны поддерживать концентрацию O2 до 85-95%. Например, в обычном воздухе содержание кислорода составляет примерно пятую часть от объёма. А в крупных городах эта цифра и того меньше. К тому же давление в камере искусственно повышается. Сеансы кислородной терапии благотворно влияют на органы дыхания, они увеличивают просвет бронхов и нормализуют кровообращение в сосудах бронхов. Кислородная терапия позволяет провести лечение даже тяжелой бронхиальной астмы.
Суть процедуры заключается в дыхании воздухом с высоким содержанием кислорода. Современные барокамеры способны поддерживать концентрацию O2 до 85-95%. Например, в обычном воздухе содержание кислорода составляет примерно пятую часть от объёма. А в крупных городах эта цифра и того меньше. К тому же давление в камере искусственно повышается. Сеансы кислородной терапии благотворно влияют на органы дыхания, они увеличивают просвет бронхов и нормализуют кровообращение в сосудах бронхов. Кислородная терапия позволяет провести лечение даже тяжелой бронхиальной астмы.
Перед проведением кислородной терапии
Процедура довольно простая, а потому не предусматривает какой-то особенной подготовки. Перед проведением сеанса будет нелишним посетить туалет, а также за пару часов до начала лучше не курить. Процедуру нежелательно проводить на голодный желудок. Кроме того, заранее нужно будет записаться на первичный приём к своему врачу. Для чего нужен такой приём перед кислородным лечением бронхиальной астмы у взрослых и детей?
Врач соберёт анамнез. Это нужно, чтобы подобрать параметры процедуры и составить индивидуальный курс кислородной терапии в барокамере именно для вас.
Специалист выявит имеющиеся у вас противопоказания.
Врач проведёт консультацию, на которой он расскажет вам о предстоящей процедуре и послепроцедурном периоде. К тому же на консультации вы сможете задать вопросы про методы лечения бронхиальной астмы.
Противопоказания к кислородной терапии
Нарушение проходимости слуховых (евстахиевых) труб и каналов.
Наличие кардиостимулятора или прочих вживленных электронные устройств.
Эпилепсия, а также другие судорожные припадки.
Острые респираторные болезни.
Боязнь закрытого пространства.
Тяжелые формы гипертонической болезни (третья степень).
Кроме того, к проведению процедуры возможны и индивидуальные противопоказания и ограничения, о чём врач также сообщит во время первичного приёма. При этом если у вас нет никаких противопоказаний, то сеанс кислородной терапии можно будет провести сразу после первичного приёма.
Как проходит лечение астмы кислородом
Современное лечение бронхиальной астмы в барокамере проходит абсолютно безопасно и без какого-либо дискомфорта. Раздеваться или переодеваться не нужно. Но перед тем как войти в саму камеру, нужно будет разуться и снять украшения, чтобы их не потерять. С собой вы можете взять гаджет или книгу.
Всё время проведения процедуры пациент в камере проводит лёжа. Поэтому для большего комфорта в ней имеются ортопедические матрац и подушка. Также в камере имеется большое окно, а внутри установлен телефон для связи с врачом. При этом специалист всё время проведения процедуры находится в кабинете и следит за ходом сеанса.
После того как вы удобно устроитесь в камере, специалист закроет герметичную дверь и настроит давление и другие параметры подачи кислорода. При этом давление будет повышаться не сразу, а постепенно — в течение пяти минут. Повышенное давление может вызвать чувство заложенности ушей. На этот случай перед проведением сеанса вы получите от специалиста рекомендации, как избавиться от дискомфорта. Во время сеанса вы можете поспать либо почитать или посидеть в соцсетях. В среднем продолжительность процедуры составляет около получаса.
За пять минут до окончания процедуру врач начнёт постепенно понижать давление до нормального. После этого сеанс закончится, и вы сможете покинуть барокамеру.
Послепроцедурный период после кислородной барокамеры
Лечение больных бронхиальной астмы в кислородной барокамере не требуют периода реабилитации. Но нужно учитывать, что первые несколько минут возможно головокружение. Поэтому в первые 10-15 минут желательно посидеть. Также после сеанса не рекомендуется курить как минимум один час.
Процедуры можно проводить до двух раз в день ежедневно. После каждого сеанса значительно увеличивается работоспособность и настроение, ощущается прилив сил и энергии. Уже после пяти сеансов вы будете чувствовать себя намного лучше, а максимальный эффект достигается всего за 12 сеансов.
Записаться на лечение приступов бронхиальной астмы при помощи кислорода можно по телефону или на странице с описанием процедуры.
Бронхиальная астма

Бронхиальная астма – это хроническое заболевание легких, при котором возникает нарушение проходимости бронхов. В здоровых бронхах просвет свободен и позволяет вдыхаемому и выдыхаемому воздуху проходить по дыхательным путям беспрепятственно.
За счет развития воспаления происходит отек стенок бронхов, она утолщается, одновременно с этим происходит сокращение мышечных волокон бронхов с развитием бронхоспазма. В спазмированных бронхах происходит скопление слизи, что нарушает процесс свободного прохождение воздушных потоков, появляется чувство нехватки воздуха, одышка, хрипы.
В современном обществе астма считается серьезной проблемой из-за прогрессивного течения болезни, которая беспокоит больных частыми приступами и вызывает ухудшение качества их жизни. Сегодня в мире более 100 млн человек страдают от бронхиальной астмы, что в среднем для каждой страны составляет 4-8 % взрослого населения. Ежегодно астма становится причиной смерти 250 тысяч человек.
Механизм развития спазматической реакции бронхов — это всегда аллергия. Причин ее развития множество, помимо этого, есть ряд факторов бронхиальной астмы, которые способствуют развитию заболевания в целом и возникновению отдельных приступов: наследственная предрасположенность, которая наблюдается у трети больных.
Если один из родителей болен, то вероятность появления этого заболевания у ребенка составляет около 30 %, а если оба родителя больны, то более 70 %; постоянно присутствующие в организме бактериальные или вирусные инфекции; любые нарушения работы иммунитета; вредные привычки, в первую очередь курение; работа в атмосфере, загрязненной мелкими частицами; жизнь в плохих экологических условиях; хроническое неправильное питание; бесконтрольный прием фармакологических препаратов.
Для постановки точного диагноза и подходящего лечения бронхиальную астму разделяют по нескольким факторам. Относительно ее происхождения выявляют следующие разновидности: аллергическая; неаллергическая; смешанная; неуточненная.
Симптомы бронхиальной астмы
Что должно насторожить? Среди ранних признаков бронхиальной астмы отмечаются следующие:
Удушье или одышка. Состояние может возникнуть как на фоне физической нагрузки, так и в полном покое, а также при вдыхании воздуха с примесями частиц-аллергенов.
Кашель. Возникает одновременно с одышкой и имеет надсадный характер. Кашель непродуктивный, и только в конце приступа возможно отделение небольшого количества мокроты.
Поверхностное дыхание. Приступ астмы сопровождается частым поверхностным дыханием, невозможностью сделать вдох полной грудью
Хрипы. Они сопровождают дыхание человека во время приступа и иногда выслушиваются даже дистанционно.
Поза ортопноэ. Это поза, которую рефлекторно занимает человек во время приступа – сидя, свесив ноги, крепко ухватившись руками за стул, кровать или другой предмет. Такая поза способствует более глубокому выдоху.
При обострении БА к этим симптомам могут присоединяться вздутие грудной клетки, затруднение при разговоре, сонливость, учащенное сердцебиение. При атопической бронхиальной астме приступам удушья часто сопутствует насморк (заложенность или водянистые выделения, чихание) и кожный зуд, особенно при контакте с аллергеном (например при пребывании в запыленном помещении). Симптом усиливается во время активных игр, стрессовых ситуаций (во время плача, испуга), в ночное время.
Диагностика
Диагностика основана на анализе жалоб, истории жизни и заболевания, данных медицинского осмотра, лабораторных исследований, специальных функциональных и аллергологических тестах. Тщательное изучение жалоб и истории заболевания (особенно впервые возникших приступов) позволяет заподозрить астму в 70% случаев. Для этого существуют специальные, разработанные врачами-аллергологами опросники. Широко используют и инструментальные методы диагностики: рентгенографию грудной клетки и пазух носа; электрокардиографию; исследование функции внешнего дыхании с пикфлоуметрией; диагностическую бронхоскопию; тесты на реактивность бронхов под воздействием различных препаратов и физических нагрузок
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения. Для выявления провоцирующих факторов определяют аллергический статус. По анализам крови и бронхиальной слизи определяют тяжесть заболевания. План обследования разрабатывает лечащий врач индивидуально для каждого пациента с учетом рекомендаций, полученных на консультации у аллерголога, пульмонолога и ЛОР-специалиста.
Лечение бронхиальной астмы
Бронхиальная астма является хроническим заболеванием, полностью излечить которое на сегодняшний день невозможно. Однако с помощью грамотно подобранной терапии, сочетания различных методов лечения можно добиться долгой и устойчивой ремиссии.
Ингаляционные глюкокортикостероиды составляют основу базисной противовоспалительной терапии, предотвращают развитие симптомов и обострений болезни. Они показаны для лечения персистирующей бронхиальной астмы любой степени тяжести и позволяют добиться полного контроля, однако они не излечивают астму и прекращение приема их зачастую приводит к возвращению симптомов болезни.
Эффект имеет дозозависимый характер. Однако с повышением доз ингаляционных глюкокортикостероидов увеличивается риск развития нежелательных побочных эффектов. Более приемлемой оказалась стратегия добавления к ингаляционным глюкокортикостероидам препаратов другого класса. Наиболее эффективной является комбинация ингаляционных глюкокортикостероидов и длительно действующего В2 агониста. В ходе лечения обострения используются способы доставки лекарств с помощью небулайзеров.
У взрослых наиболее распространенной причиной бронхиальной астмы, как уже упоминалось выше, являются хронические заболевания дыхательных путей (такие как хронический бронхит) и длительный контакт с раздражающими веществами (табачный дым, химические вещества на месте работы). Ввиду этого методы профилактики бронхиальной астмы у взрослых сводятся к устранению раздражающих факторов и лечению хронических болезней дыхательных органов. Необходимо исключить контакт пациента с аллергеном, вызывающим приступ астмы. Для этого необходимо знать, какой именно аллерген вызывает приступ астмы у больного (домашняя пыль, тараканы, микроклещи, шерсть домашних животных, плесневые грибки, некоторые виды пищи, пыльца растений) и др.
Для предотвращения контакта организма больного с этими аллергенами необходимо соблюдать определенные санитарно-гигиенические правила, в том числе регулярно проводить влажную уборку в жилом помещении. Больным рекомендуется избегать использования парфюмерии с резкими запахами и сменить работу на ту, где не приходится вдыхать много пыли и других вредных веществ. Питание больного должно быть полноценным, разнообразным, содержать достаточное количество витаминов. При астме рекомендована щадящая диета: исключаются такие продукты, как селедка, копчености, соления, томат, жареные и острые блюда, а также все продукты, которые могут вызвать аллергию.
Все эти профилактические меры помогут восстановить здоровье больного и снизить риск возникновения новых приступов.
Бронхиальная астма — опасный недуг

Бронхиальная астма (БА) – хроническое воспалительное заболевание дыхательных путей, обязательным механизмом которого является гиперреактивность бронхов и обратимая бронхиальная обструкция, обусловленная острым бронхоспазмом, отеком стенок бронхов, формированием слизистых пробок с последующей перестройкой стенок бронхов.
Предрасполагающим фактором БА является аллергия.
В последние десятилетия проблема БА становится одной из наиболее актуальных в медицине по целому ряду причин:
- рост заболеваемости и утяжеления болезни, особенно у детей и подростков;
- ранняя инвалидизация;
- увеличение смертности.
Причины возникновения
Наряду с медицинскими факторами этой тревожной статистики (наследственность, наличие хронических бактериальных и вирусных инфекций, паразитарные инвазии, нарушение функций иммунной системы, курение, неправильное питание, бесконтрольный прием множества лекарственных препаратов) и объективными (плохая экология), значительную роль играет поздняя диагностика и неадекватная терапия. Причин последних множество, как со стороны медицины, так и со стороны пациентов.
Медицинские и социальные аспекты:
- ошибки в постановке диагноза,
- отсутствие специализированной помощи и возможностей диагностики,
- нарушения обеспечения бесплатными лекарственными препаратами,
- недооценка тяжести состояния,
- боязнь назначения кортикостероидных препаратов,
- отсутствие контроля ведения и образовательных программ для пациентов.
Со стороны пациентов:
- поздняя обращаемость,
- самолечение, особенно бесконтрольный прием бронхорасширяющих препаратов, что является одной из основных причин смертности при БА,
- недооценка тяжести состояния,
- боязнь лечения кортикостероидными препаратами,
- неявка на контрольные осмотры к врачу, нежелание участия в образовательных программах.
Как видите, вина врачей и пациентов по многим пунктам совпадает.
БА может возникнуть в любом возрасте, чаще всего после перенесенной инфекции дыхательных путей. В большинстве случаев развитию приступов удушья в течение нескольких лет предшествует аллергический ринит, конъюнктивит, непродуктивный кашель. Частота приступов зависит от тяжести заболевания, но хочется особенно подчеркнуть, что БА любой степени тяжести требует обследования и лечения. Как всякое хроническое заболевание, БА требует адекватного лечения в период обострения и профилактики в период ремиссии.
Медицинские стандарты диагностики и лечения больных бронхиальной астмой.
Обследование:
1. Обязательные лабораторные исследования:
- Анализ крови клинический (1 раз в 10 дней);
- Анализ крови биохимический (билирубин, АЛТ, ACT, мочевина, глюкоза);
- RW, ВИЧ;
- Анализ мокроты общий;
- Бактериологическое исследование мокроты на флору и чувствительность к антибиотикам;
- Анализ мочи общий.
2. Дополнительные лабораторные исследования:
- Определение белковых фракций;
- Определение уровня IgA, IgM, IgG в сыворотке крови;
- Анализ крови: кортизол, АКТГ (для больных, получающих ГКС системного действия);
- Анализ мочи на содержание 17- (для больных, получающих ГКС системного действия).
3. Аллергологическое обследование обязательное:
- Кожные тесты с аллергенами;
- Определение уровня общего IgE;
- Определение уровня специфических IgE.
4. Аллергологическое обследование дополнительное:
- Провокационные тесты с аллергенами (конъюнктивальный, назальный, ингаляционный);
- Определение уровня специфических IgG;
- Тест торможения естественной эмиграции лейкоцитов.
5. Обязательные инструментальные исследования:
- Рентгенография органов грудной клетки;
- Рентгенография придаточных пазух носа;
- ЭКГ 1 раз (при патологии — повторно);
- исследование ФВД 2 раза.
6. Дополнительные инструментальные исследования:
- Диагностическая бронхоскопия;
- Бронхомоторные тесты (оценка ФВД после воздействия бронхолитиков, бронхоконстрикторов, физической нагрузки).
7. Обязательные консультации специалистов:
- Аллерголог;
- Пульмонолог;
- ЛОР
8. Дополнительные консультации специалистов — по показаниям.
Исследования последних лет подтвердили неоспоримую связь тяжелого течения бронхиальной астмы и наличия хронических, часторецидивирующих инфекционно-воспалительных заболеваний, вялотекущих, трудно поддающихся лечению, вызванных внутриклеточными микроорганизмами(хламидии, микоплазмы), вирусами (цитомегаловирус, вирус Эпштейн-Барра, герпесвирус), бактериями, грибками, гельминтами. В связи с необходимостью санации очагов хронической инфекции и коррекции иммунного статуса (при наличии клинических признаков нарушения иммунитета), необходимо:
- исследование иммунного статуса с контролем после проведенной терапии;
- вирусологическое обследование;
- диагностика паразитарных инвазий (анализ кала на яйца глистов, выявление антител к гельминтам).
Основные принципы лечения бронхиальной астмы
1. Прекращение или уменьшение контакта с аллергенами: воздухоочистители, кондиционеры, увлажнители воздуха, борьба с пылевыми клещами, тараканами, специальные чехлы для постельных принадлежностей, отказ от ковров, содержания домашних животных, гипоаллергенная диета и прочие мероприятия.
2. Медикаментозная терапия: определяется степенью тяжести заболевания, назначается с учетом осложнений основного заболевания и наличием сопутствующей патологии.
3. Аллергенспецифическая иммунотерапия — АСИТ — является основным методом лечения бронхиальной астмы. Показания к проведению АСИТ у больных с атопической БА:
- четкое подтверждение роли аллергена в развитии заболевания(клещи домашней пыли, бытовые аллергены, пыльца растений, грибы);
- подтверждение IgE-зависимого механизма сенсибилизации;
- невозможность прекращения контакта больного с аллергенами;
- возраст от 5 до 50 лет. Противопоказания к проведению АСИТ:
- обострение БА;
- тяжелое течение БА;
- беременность;
- онкологические, аутоиммунные, психические заболевания, болезни крови;
- острые инфекционные заболевания;
- хронические инфекции в стадии обострения.
Цель этого метода — снижение чувствительности к причинно-значимому аллергену, воздействуя на иммунный механизм подобно вакцинации. Безопасность и эффективность АСИТ доказана многолетним применением метода медициной всех развитых стран. Длительность лечения 3-5 лет.
Курсы лечения могут быть:
- короткими предсезонными;
- полными предсезонными;
- круглогодичными.
Подбор аллергенов и курс лечения определяется только врачом аллергологом и осуществляется в медицинском учреждении. Аллергены (или смесь 2-3 аллергенов) вводятся в виде подкожных инъекций или подъязычно в каплях (для детей) в микродозах, по стандартным или индивидуальным схемам, с нарастанием дозы и концентрации аллергенов.
Ожидаемые эффекты от проведения иммунотерапии:
- АСИТ предупреждает переход БА в более тяжелые формы;
- снижается потребность в объеме лекарственной терапии;
- приводит к ремиссии заболевания (до нескольких лет);
- предупреждает расширение спектра аллергенов.
Вероятность получения положительного эффекта возрастает, если:
- лечение начато как можно раньше, оптимально — на стадии аллергического ринита или при появлении первых «сигналов» БА — легких, единичных приступов удушья;
- санированы все очаги хронических инфекций;
- проведена противоглистная терапия, коррекция иммунного статуса, если в этом есть необходимость.
Роль пациента в лечении БА
Как и при других хронических заболеваниях, требующих практически ежедневного контроля (например, сахарный диабет, гипертоническая болезнь), успех в терапии, без преувеличения, наполовину зависит пациента. Положим, Вы нашли врача, которому доверяете, вам правильно поставлен диагноз, назначено лечение. Но это только начало. А что далее? Далее — курс на сведение симптомов к минимуму, на улучшение качества жизни, на достижении длительной ремиссии. Для этого, кроме желания, важна осведомленность о болезни и лечении, пунктуальность и терпение. 5 советов пациентам с БА:
- Узнавайте о своей болезни у врача, из научно-популярной литературы, а не от соседей и сослуживцев. При схожих симптомах у вас могут быть совсем разные заболевания. При одинаковом диагнозе Вам могут быть противопоказаны препараты, назначенные другому астматику.
- Посетите Астма-школу. Проведите в жилище все рекомендуемые мероприятия. Это часто помогает снизить частоту и интенсивность приступов. Если уж нельзя избавиться от бытовых аллергенов совсем, то частично — вполне по силам.
- Не меняйте назначенных схем лечения, дозировок препаратов самостоятельно, особенно — не отменяете базисной терапии!
- Посещайте врача, как для назначенного контрольного осмотра, так и при обострении заболевания.
- Контролируйте свое состояние и эффективность лекарственной терапии с помощью ежедневной пикфлоуметрии.
Как это ни банально, но хочется напомнить о важном: питание, посильные занятия спортом, условия работы, отдых, санаторно-курортное лечение. Если появилась болезнь — настало время об этом задуматься.
Где и у кого лечится, каждый решает сам. Выбрать врача или знахаря, заниматься самолечением — дело личной ответственности за свое здоровье. Обратившись к нам, Вы имеете возможность полного обследования в соответствии с необходимыми стандартами в течение 1 дня, постановки или уточнения диагноза в максимально короткие сроки, получения адекватного лечения и подробных ответов на все Ваши вопросы.
Сегодня у нас есть для этого все возможности. И все же главное: успех в лечении бронхиальной астмы – в долгосрочном, доверительном и эффективном союзе врача и пациента.
КАК КОНТРОЛИРОВАТЬ БРОНХИАЛЬНУЮ АСТМУ

Бронхиальная астма (БА) — заболевание, которое хорошо изучено. Науке известны причины, механизмы развития, подходы к достижению контроля бронхиальной астмы. Однако, как показывает статистика, только у одного пациента из четырёх заболевание контролируется [1].
При этом контроль бронхиальной астмы – это основной показатель, когда речь идет об эффективности терапии, и включает такие характеристики, как:
· частота обращений за неотложной медицинской помощью;
· потребность в препаратах для купирования симптомов заболевания;
· показатели пикфлоуметрии [2].
Каждому пациенту с диагностированной бронхиальной астмой знакомы её симптомы: свистящее дыхание; чувство заложенности в груди; удушье; сухой, с трудно отделяемой мокротой, навязчивый кашель, в том числе ночью.
В зависимости от частоты симптомов различают несколько уровней контроля БА. Так, при хорошо контролируемой астме приступы и потребность в применении препаратов для их купирования возникают у пациента не чаще 2 раз в неделю, пациент, пациент не просыпается по ночам и у него не ограничена физическая активность. При частично контролируемой БА дневные симптомы повторяются с периодичностью чаще 2 раз в неделю, соответственно, возникает потребность и в скоропомощном ингаляторе, пациенты просыпаются по ночам из-за приступов. О неконтролируемой астме можно говорить, когда частота возникновения симптомов и потребности в их купировании более двух в неделю, пациент испытывают ограничение физической активности, а также вынуждены просыпаться по ночам из-за симптомов астмы. (см. табл.) [1,7]
Таблица 1
Определение уровня контроля симптомов БА 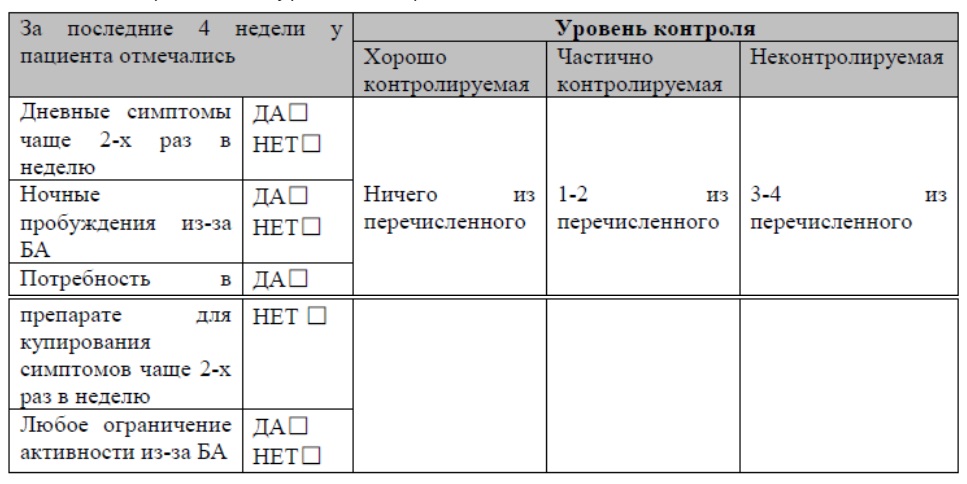
Следовательно, минимальная выраженность симптомов, а также редкие обострения свидетельствует о том, что заболевание контролируется.
Необходимость в скоропомощных препаратах
Еще один маркер неконтролируемой БА – потребность в препаратах для купирования симптомов (так называемых короткодействующих бронхолитиках или скоропомощных ингаляторах). Короткодействующий препарат снимает симптомы, создавая иллюзию того, что все хорошо, хотя на самом деле причина болезни (воспаление) остается. В результате пациент попадает в замкнутый круг: симптомы возникают все чаще, а необходимость в бронхолитиках — все больше.

Контролировать заболевание также помогают специальные опросники. В 2020 году компания АстраЗенека при поддержке Российского Респираторного Общества (РРО) запустила крупномасштабную социальную небрендированную программу «Оцени зависимость». Пациентам с бронхиальной астмой предлагается пройти специально разработанный Тест* по оценке риска зависимости от чрезмерного использования короткодействующих бронхолитиков на сайте кампании оцени-зависимость.рф или otseni-zavisimost.ru, а также предоставляется информация о бронхиальной астме, помогающая пациентам лучше оценить свое текущее состояние для своевременного обращения к врачу.
Пациенты с бронхиальной астмой смогут после прохождения Теста* сохранить его результаты и показать их врачу во время консультации, что значительно упростит диагностику состояния пациента с БА. Каждый день пациенты по всей России посещают данный сайт программы и проходят тест*!
Результат теста* может показать высокий или средний риск чрезмерной зависимости от скоропомощного** ингалятора для купирования приступов бронхиальной астмы — это сигнал для вашего доктора, свидетельствующий о том, что терапия БА должна быть пересмотрена. Также результаты теста могут показать низкий риск чрезмерной зависимости от скоропомощного** ингалятора для купирования приступов бронхиальной астмы, что является позитивным фактором.
Пересмотр терапии может потребоваться, если:
Вы используете свой ингалятор для купирования приступов астмы 3 раза в неделю и более или расходуете 12 ингаляторов (баллончиков) в год (если у Вас такая ситуация, не ждите следующей плановой консультации врача, запишитесь на прием, чтобы оценить течение брохниальной астмы) [7+российские клин.реки].
Что делать дальше:
Следите за тем, как часто Вы используете скоропомощной** ингалятор для купирования приступов бронхиальной астмы. Основная цель назначения нового препарата для регулярной терапии бронхиальной астмы — уменьшить выраженность симптомов астмы, а значит снизить потребность в применении скоропомощного ингалятора. Если Вы принимаете новый препарат для регулярной терапии БА, но по-прежнему нуждаетесь в использовании ингалятора для симптоматической терапии 3 или более раз в неделю, возможно необходимо записаться на повторный прием к врачу.
Контроль над будущими рисками
Контроль бронхиальной астмы – это не только отсутствие или минимальная выраженность симптомов, но и «снижение потенциального риска, связанного с ухудшением состояния, развитием обострений, прогрессированием заболевания, проявлением побочных эффектов лекарственных препаратов» [1]. Соответственно, достижение хорошего клинического контроля над бронхиальной астмой позволяет снизить риск обострений [2].
Нужно помнить, что важную роль в развитии обострения играют провоцирующие факторы, или так называемые триггеры. Некоторые из них не зависят от пациента. Например, сопутствующие заболевания. Другими пациент вполне может управлять.
Больной обязательно должен освоить правильную технику ингаляции, так как от этого зависит эффективность терапии.
Другое важное условия контроля бронхиальной астмы – выполнение назначений врача. Бронхиальная астма – вариабельное заболевание, то есть его симптомы не всегда выражены: человек может чувствовать себя хорошо, но это не значит, что болезни нет. Именно поэтому ни о каком самолечении или самостоятельной отмене препаратов речи быть не должно.
Кроме того, для контроля бронхиальной астмы большое значение имеют внешние воздействия, которые могут вызвать её обострение (аллергены, стрессовые ситуации и др.). Следовательно, задача пациента – сделать все возможное, чтобы минимизировать их влияние, а значит, снизить риск возникновения приступа.
** Скоропомощной короткодействующий ингалятор – ингалятор, содержащий короткодействующие бронхорасширяющие препараты: сальбутамол или фенотерол и/или ипратропия бромид или их комбинации и не содержащий ингаляционный глюкокортикостероид (ИГКС).
* Не является одобренным методом диагностики, стандартом лечения или официальным руководством. Результаты анкетирования не являются постановкой диагноза, основанием для назначения лечения или самолечения, так как это входит в зону ответственности соответствующих специалистов. Тест для оценки зависимости от чрезмерного использования скоропомощного ингалятора для купирования симптомов бронхиальной астмы разработан на основе валидированного медицинского опросника 11 (BMQ) ведущим экспертом по поведенческой медицине Робертом Хорном при поддержке экспертов Международного общества врачей первичного звена (International Primary Care Respiratory Group, IPCRG). 11,12 Инициатива по оказанию качественной помощи при бронхиальной астме представляет собой международное движение, возглавляемое IPCRG при поддержке AstraZeneca. ИГКС – ингаляционные глюкокортикостероиды. # Гипотетический пациент.
1. Архипов В.В.Архипов 1, Е.В.Григорьева 2, Е.В.Гавришина 3 Контроль над бронхиальной астмой в России: результаты многоцентрового наблюдательного исследования НИКА https://journal.pulmonology.ru/pulm/article/viewFile/423/423
2. Глобальная стратегия лечения и профилактики бронхиальной астмы (пересмотр 2011 г.) / Под ред. А.С. Белевского. — М.: Российское респираторное общество, 2012. — 108 с., ил., С.35-37
3. Медицинский справочник. Пикфлоуметрия. Регистрация результатов пикфлоуметрии [Электронный ресурс], URL: https://academyexperts.ru/22-pikfloumetriya-registraciya-rezultatov-pikfloumetrii/ , (дата обращения 23.03.2021).
4. Собченко С.А., Счетчикова О.С., Лешенкова Е.В., Поспелова С.Н. Пикфлоуметрия в лечении бронхиальной астмы // В помощь практическому врачу. 2010. URL: https://cyberleninka.ru/article/n/pikfloumetriya-v-lechenii-bronhialnoy-astmy/viewer,(дата обращения 22.03.2021)
5. Трушенко Н. Что такое пикфлоуметрия, кому и зачем она нужна // Астма и аллергия. 2014. Вып. 3. URL: https://cyberleninka.ru/article/n/chto-takoe-pikfloumetriya-komu-i-zachem-ona-nuzhna/viewer (дата обращения 22.03.2021)
6. Федеральные клинические рекомендации по диагностике и лечению Бронхиальной Астмы 2019. Российское респираторное общество. [Электронный ресурс], 22.06.2021 http://spulmo.ru/obrazovatelnye-resursy/federalnye-klinicheskie-rekomendatsii/
7. From the Global Strategy for Asthma Management and Prevention, Global Initiative for Asthma (GINA) 2021. [Электронный ресурс], 22.06.2021. Available from: http://www.ginasthma.org/
8. Juniper E.F., O’Byrne P.M., Guyatt G.H. et al. Development and validation of a questionnaire to measure asthma control // Eur. Respir. J. 1999. Vol. 14. P. 902–907.
9. Nathan R.A., Sorkness C.A., Kosinski M. et al. Development of the asthma control test: a survey forassessing asthma control // J. Allergy Clin. Immunol. 2004. Vol. 113 (1). P. 59–65.
10. Шкалы и алгоритмы в общеврачебной практике. М.: Издательская группа «ГЭОТАР-Медиа», 2020. Стр.135-138
11. Price D, et al. NPJ Prim Care Resp Med. 2014;24:14009. 4
12. Horne. R. et al. J Psychosom Res. 1999 Dec; 47(6):555-67.
Материал предназначен для широкой аудитории.
ИНФОРМАЦИЯ, ПРЕДСТАВЛЕННАЯ В ДАННОМ РАЗДЕЛЕ, НЕ ПРЕДСТАВЛЯЕТ СОБОЙ И НЕ ЗАМЕНЯЕТ КОНСУЛЬТАЦИЮ ВРАЧА. НЕОБХОДИМО ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ ВРАЧА.
ООО «АстраЗенека Фармасьютикалз».
Адрес: 123112, г. Москва, 1-й Красногвардейский проезд, д.21, стр.1., Башня «ОКО», 30 этаж
Номер одобрения: SYM_RU-11534. Дата одобрения: 12.10.2021. Дата истечения: 11.10.2023
Лечение бронхиальной астмы
Цель лечения заключается в том, чтобы постоянно держать астму под контролем. Все люди, страдающие бронхиальной астмой, могут вести полноценную жизнь без ограничений. Для этого существует доступное и эффективное лечение, способное избавить вас от симптомов болезни.
Во время первых посещений лечащий врач должен составить для вас индивидуальный план контроля за бронхиальной астмой. Если вы находились в больнице из-за приступа астмы, ваш план действий должен быть скорректирован перед выпиской домой.
Индивидуальный план действий при астме должен содержать информацию о лекарствах, которые необходимо принимать. В нем должны быть перечислены признаки ухудшения состояния и ваши действия при развитии приступа астмы. Этот план должен корректироваться лечащим врачом в зависимости от вашего состояния, по крайней мере, один раз в год. При ухудшении самочувствия — чаще.
Если у вас есть пикфлуометр, это облегчит самоконтроль за астмой. Тогда, вы должны регулярно измерять и записывать пиковую скорость выдоха (ПСВ), что дает более достоверные данные о состоянии дыхательных путей, чем симптомы.
Медикаментозная терапия подразумевает приём препаратов двух направлений:
- для блокировки приступов — антивоспалительные средства;
- для быстрого облегчения в период самого приступа – бронходилататоры.
К первой группе можно отнести оральные стероиды. Они могут быть в виде таблеток, капсул или специальной жидкости. Ко второй группе можно отнести бета-агонисты. То есть, ингаляторы от астмы. Ингаляторы должны быть всегда под рукой у человека, который болен бронхиальной астмой.
Ингаляторы — это устройства, которые доставляют лекарства непосредственно в дыхательные пути через рот, при вдохе. Это очень эффективно, так как большая часть лекарственного средства сразу попадает в легкие, и только остаточные количества (следы) препарата могут распространяться по организму.
Ингаляторы несколько отличаются друг от друга по механизму действия. Врач должен обучить вас правильно пользоваться выбранным устройством. Подобная консультация должна проводиться не реже одного раза в год.
Ингаляторы неотложной помощи необходимы для быстрого облегчения симптомов астмы. Такие ингаляторы обычно содержат препараты группы β2-агонистов. Их действие заключается в расслаблении мышц, окружающих дыхательные пути. После контакта с лекарством дыхательные пути расширяются, что облегчает прохождение по ним воздуха.
Они являются достаточно безопасными средствами с немногими побочными эффектами, если ими не злоупотреблять. Однако, при хорошем контроле над астмой, потребность в этих препаратах возникает редко. Если вы пользуетесь ингаляторами для неотложной помощи чаще трех раз в неделю, необходимо пересмотреть ваше лечение. Каждый страдающий бронхиальной астмой должен иметь с собой ингалятор неотложной помощи (часто имеют синюю маркировку).
Ингаляторы для поддерживающего лечения действуют длительно, уменьшая воспаление и снижая чувствительность дыхательных путей, что препятствует развитию приступов астмы. Такие препараты вы должны использовать ежедневно. Максимальный эффект развивается спустя некоторое время от начала приема. В этот период, может иногда возникать потребность в ингаляторах неотложной помощи, чтобы снять симптомы астмы. Однако если такие случаи участились, необходимо пересмотреть схему лечения. Такие ингаляторы часто выпускают во флаконах с коричневой, красной или оранжевой маркировкой.
Спейсеры — это пластиковые или металлические контейнеры с мундштуком на одном конце и отверстием для ингалятора на другом, которые улучшают работу ингаляторов. Препарат сначала распыляется внутри спейсера, а затем вдыхается через мундштук. Спейсеры увеличивают количество препарата, достигающего легких, и снижают риск побочных эффектов, например, понижают вероятность развития молочницы во рту и горле — одного из побочных эффектов противоастматических лекарств.
В случаях, когда бронхиальная астма не поддается лечению, врач может увеличить дозы препаратов для поддерживающего лечения. Если это не помогает, может быть дополнительно назначен ингалятор, содержащий лекарство, расширяющее бронхи — бронхолитик длительного действия (β2-агонист длительного действия), например, формотерол, сальметерол. Эти лекарства действуют также, как ингаляторы неотложной помощи, но их эффект длиться дольше — до 12 часов.
Бронхолитики длительного действия используются только в сочетании с ингаляционными кортикостероидами, и никогда не применяются для лечения в качестве единственного препарата. Исследования подтвердили, что использование только бронхолитиков длительного действия увеличивает вероятность возникновения приступа бронхиальной астмы и частоту смертельных случаев. Врач может назначить вам комбинированный ингалятор, который содержит сразу ингаляционный кортикостероид и бронхолитик длительного действия.
Если лечение бронхиальной астмы по-прежнему остается неэффективным, назначают дополнительные препараты. Существует две альтернативные группы средств:
- антагонисты лейкотриеновых рецепторов (монтелукаст) — таблетки, которые блокируют химические процессы, вызывающие воспаление в легочной ткани;
- теофиллины — таблетки, которые расширяют просвет дыхательных путей, расслабляя мышцы вокруг них.
Если бронхиальная астма не поддается лечению, могут быть назначены системные кортикостероиды (гормональные таблетки для приема внутрь). Такое лечение должно проходить только под контролем пульмонолога. Длительное применение подобных средств может вызвать серьезные побочные эффекты, поэтому лечение системными кортикостероидами используется только после того, как все другие средства оказались неэффективными.
Помните, что при астме многое зависит от вас:
- соблюдайте сбалансированную диету, с большим содержанием кальция;
- поддерживайте нормальный вес;
- прекратите курить (если курите);
- регулярно выполняйте физические упражнения. Кроме того, необходимо периодически проходить обследование у врача для проверки артериального давления, исключения диабета и остеопороза.
Как вам статья?






