- Послеродовое кровотечение
- МКБ-10
- Общие сведения
- Причины послеродового кровотечения
- Симптомы послеродового кровотечения
- Диагностика послеродового кровотечения
- Лечение послеродовых кровотечений
- Профилактика послеродового кровотечения
- Кровотечения в послеродовом периоде
- Кровотечения в послеродовом периоде
- Балонная тампонада Жуковского
- Послеродовые кровотечения
- Послеродовое кровотечение
- Причины послеродового кровотечения
- Симптомы послеродового кровотечения
- Диагностика послеродового кровотечения
- Лечение послеродовых кровотечений
- Профилактика проблем послеродового кровотечения
- Послеродовое кровотечение
- Причины
- Диагностика
- Лечение
- 3 причины, почему сеть клиник «Московский доктор»
- Кровотечение в послеродовом периоде
- Раннее послеродовое кровотечение
- Позднее послеродовое кровотечение
Послеродовое кровотечение
Послеродовое кровотечение – кровотечение из родовых путей, возникающее в раннем или в позднем послеродовом периоде. Послеродовое кровотечение чаще всего служит последствием основного акушерского осложнения. Тяжесть послеродового кровотечения определяется величиной кровопотери. Кровотечение диагностируется при осмотре родовых путей, обследовании полости матки, УЗИ. Лечение послеродового кровотечения требует проведения инфузионно-трансфузионной терапии, введения утеротонических средств, ушивания разрывов, иногда – экстирпации матки.
МКБ-10
- Причины послеродового кровотечения
- Симптомы послеродового кровотечения
- Диагностика послеродового кровотечения
- Лечение послеродовых кровотечений
- Профилактика послеродового кровотечения
- Цены на лечение
Общие сведения
Опасность послеродового кровотечения состоит в том, что оно может привести к быстрой потере большого объема крови и смерти роженицы. Обильной кровопотере способствует наличие интенсивного маточного кровотока и большая раневая поверхность после родов. В норме организм беременной женщины готов к физиологически допустимой потере крови в родах (до 0,5% от веса тела) за счет увеличения внутрисосудистого объема крови. Кроме того, послеродовое кровотечение из маточной раны предупреждается усиленным сокращением мышц матки, сжатием и смещением в более глубокие мышечные слои маточных артерий с одновременной активацией свертывающей системы крови и тромбообразованием в мелких сосудах.
Ранние послеродовые кровотечения возникают в первые 2 часа после родов, поздние могут развиваться в период от 2 часов до 6 недель после рождения ребенка. Исход послеродового кровотечения зависит от объема потерянной крови, скорости кровотечения, эффективности проводимой консервативной терапии, развития ДВС-синдрома. Профилактика послеродового кровотечения является актуальной задачей акушерства и гинекологии.

Причины послеродового кровотечения
Послеродовое кровотечение часто возникает из-за нарушения сократительной функции миометрия: гипотонии (снижения тонуса и недостаточной сократительной активности мышц матки) или атонии (полной потери тонуса матки, ее способности к сокращению, отсутствия реакции миометрия на стимуляцию). Причинами таких послеродовых кровотечений служат фибромы и миомы матки, рубцовые процессы в миометрии; избыточное растяжение матки при многоплодной беременности, многоводии, затяжных родах крупным плодом; применение препаратов, снижающих тонус матки.
Послеродовое кровотечение может быть вызвано задержкой в полости матки остатков последа: долек плаценты и частей плодных оболочек. Это препятствует нормальному сокращению матки, провоцирует развитие воспаления и внезапное послеродовое кровотечение. К нарушению отделения последа приводит частичное приращение плаценты, неправильное ведение третьего периода родов, дискоординированная родовая деятельность, спазм шейки матки.
Факторами, провоцирующими послеродовое кровотечение, могут служить гипотрофия или атрофия эндометрия вследствие ранее выполнявшихся оперативных вмешательств — кесарева сечения, абортов, консервативной миомэктомии, выскабливания матки. Возникновению послеродового кровотечения может способствовать нарушение гемокоагуляции у матери, обусловленное врожденными аномалиями, приемом антикоагулянтов, развитием ДВС — синдрома.
Нередко послеродовое кровотечение развивается при травмах (разрывах) или рассечении половых путей во время родов. Высокий риск послеродового кровотечения имеется при гестозе, предлежании и преждевременной отслойке плаценты, угрозе прерывания беременности, фетоплацентарной недостаточности, тазовом предлежании плода, наличии у матери эндометрита или цервицита, хронических заболеваний сердечно-сосудистой и ЦНС, почек, печени.
Симптомы послеродового кровотечения
Клинические проявления послеродового кровотечения обусловлены количеством и интенсивностью потери крови. При атоничной матке, не реагирующей на внешние лечебные манипуляции, послеродовое кровотечение, как правило, обильное, но может иметь и волнообразный характер, временами затихать под действием препаратов, сокращающих матку. Объективно определяется артериальная гипотония, тахикардия, бледность кожи.
Объем кровопотери до 0,5 % массы тела роженицы расценивается как физиологически допустимый; при увеличении объема теряемой крови говорят о патологическом послеродовом кровотечении. Величина кровопотери, превышающая 1% от массы тела, считается массивной, свыше этого – критической. При критической кровопотере может развиваться геморрагический шок и ДВС-синдром с необратимыми изменениями в жизненно важных органах.
В позднем послеродовом периоде женщину должны насторожить интенсивные и продолжительные лохии, выделения ярко-красного цвета с большими сгустками крови, неприятным запахом, тянущие боли внизу живота.
Диагностика послеродового кровотечения
Современная клиническая гинекология проводит оценку риска послеродового кровотечения, которая включает мониторинг во время беременности уровня гемоглобина, количества эритроцитов и тромбоцитов в сыворотке крови, времени кровотечения и свертывания крови, состояния свертывающей системы крови (коагулограммы). Гипотонию и атонию матки можно диагностировать в процессе третьего периода родов по дряблости, слабым сокращениям миометрия, более длительному течению последового периода.
Диагностика послеродового кровотечения основана на тщательном обследовании целостности выделившихся плаценты и плодных оболочек, а также осмотре родовых путей на предмет травмы. Под общим наркозом гинеколог осторожно выполняет ручное исследование полости матки на наличие или отсутствие разрывов, оставшихся частей последа, сгустков крови, имеющихся пороков развития или опухолей, препятствующих сокращению миометрия.
Важную роль в предупреждении позднего послеродового кровотечения играет проведение УЗИ органов малого таза на 2-3-и сутки после родов, позволяющее обнаружить в полости матки оставшиеся фрагменты плацентарной ткани и плодных оболочек.
Лечение послеродовых кровотечений
При послеродовом кровотечении первостепенным является установление его причины, предельно быстрая остановка и предотвращение острой кровопотери, восстановление объема циркулирующей крови и стабилизация уровня артериального давления. В борьбе с послеродовым кровотечением важен комплексный подход с применением как консервативных (медикаментозных, механических), так и хирургических методов лечения.
Для стимуляции сократительной активности мышц матки проводят катетеризацию и опорожнение мочевого пузыря, местную гипотермию (лед на низ живота), щадящий наружный массаж матки, а при отсутствии результата — внутривенное введение утеротонических средств (обычно, метилэргометрина с окситоцином), инъекции простагландинов в шейку матки. Для восстановления ОЦК и устранения последствий острой кровопотери при послеродовом кровотечении проводят инфузионно-трансфузионную терапию компонентами крови и плазмозамещающими препаратами.
При обнаружении разрывов шейки матки, стенок влагалища и промежности во время осмотра родовых путей в зеркалах их ушивают под местным обезболиванием. При нарушении целостности плаценты (даже в отсутствии кровотечения), а также при гипотоническом послеродовом кровотечении проводят срочное мануальное обследование полости матки под общей анестезией. Во время ревизии стенок матки выполняют ручное отделение остатков плаценты и оболочек, удаление сгустков крови; определяют наличие разрывов тела матки.
В случае разрыва матки проводят экстренную лапаротомию, ушивание раны или удаление матки. При обнаружении признаков приращения плаценты, а также при некупируемом массивном послеродовом кровотечении показана субтотальная гистерэктомия (надвлагалищная ампутация матки); при необходимости она сопровождается перевязкой внутренних подвздошных артерий или эмболизацией маточных сосудов.
Оперативные вмешательства при послеродовом кровотечении осуществляют одновременно с реанимационными мероприятиями: возмещением кровопотери, стабилизацией гемодинамики и АД. Их своевременное проведение до развития тромбогеморрагического синдрома спасает роженицу от смертельного исхода.
Профилактика послеродового кровотечения
Женщины с неблагоприятным акушерско-гинекологическим анамнезом, нарушениями свертывающей системы, принимающие антикоагулянты, имеют высокий риск развития послеродового кровотечения, поэтому находятся под особым врачебным контролем в процессе ведения беременности и направляются в специализированные родильные дома.
С целью профилактики послеродового кровотечения женщинам вводят препараты, способствующие адекватному сокращению матки. Первые 2 часа после родов все роженицы проводят в родильном отделении под динамическим наблюдением медицинского персонала для оценки объема кровопотери в раннем послеродовом периоде.
Кровотечения в послеродовом периоде
Кровотечения во время беременности и в родах – одна из главных причин материнской смертности в мире.
По данным ВОЗ, они входят в «большую пятерку» причин материнской смертности, состоящую также из: сепсиса, эклампсии, клинически узкого таза и «опасного аборта».
Кровопотери, связанные с беременностью, могут возникать у женщин во всех триместрах беременности, в первом и послеродовом периодах родов, в раннем и позднем послеродовом периодах.
Под акушерскими кровотечениями подразумевают, как правило, кровотечение в III триместре беременности, в родах и в раннем послеродовом периодах. Нередко послеродовое кровотечение обусловлено ятрогенными факторами, связанными с «акушерской агрессией» в процессе родов: немотивированная индукция и стимуляция родовой деятельности, использование метода Кристеллера, способствующего травматизму, амниотомии при «незрелой» шейки матки, что повышает частоту кесарева сечения (КС).
В последние годы удалось добиться снижения смертности от массивных акушерских кровотечений за счет внедрения новых методов остановки кровотечений и возмещения кровопотери: трансфузии донорской свежезамороженной плазмы (СЗП), аутоплазмодонорства, интраоперационной реинфузии отмытых аутоэритроцитов, применения рекомбинантного активированного фактора свертывания VIIa.
Анализ летальности при кровотечениях показал, что основными ее причинами являются:
• Несвоевременный гемостаз;
• Неправильная оценка кровопотери;
• Неадекватная инфузионно-трансфузионная терапия;
• Необоснованные этапности мероприятий по остановке кровотечения.
Причины послеродовых кровотечений
Причины послеродовых кровотечений распределяются следующим образом:
• Гипотонические кровотечения;
• Кровотечения, обусловленные травмами матки и родовых путей;
• Коагулопатические кровотечения.
Каждой основной причине кровотечения соответствуют определенные этиологические факторы и факторы риска
Причины послеродовых кровотечений
Нарушение сократительной функции матки
Перерастяжение матки — многоводие.
— многоплодие.
— крупный плод
«Истощение» сократительной способности миометрия — быстрые роды
— затяжные роды
— высокий паритет (более 5 родов)
Инфекция — хлориоамнионит.
— лихорадка в родах.
— хроническая вирусно-бактериальная инфекция
Анатомические /функциональные особенности матки — порок развития матки.
— миома матки.
— предлежание плаценты.
— оперированная матка
Задержка частей последа — дефект последа
— гипотония матки
-частичное плотное прикрепление плаценты
— частичное вращение плаценты
Задержка сгустков крови в полости матки — гипотония матки
— гематометра
Травмы родовых путей
Разрывы шейки матки, влагалища, промежности — быстрые роды.
— оперативные вагинальные роды.
— крупный плод
Травматический разрыв матки во время КС — неправильное положение плода.
— низкое расположение предлежащей части
Разрыв матки — оперированная матка.
— несоответствие размеров плода и таза матери
Выворот матки — высокий паритет.
— расположение плаценты в дне матки (тракция за пуповину)
Врожденные заболевания крови (гемофилия А, болезнь Виллебранда) -наследственные коагулопатии.
— заболевание печени
Приобретенные заболевания крови при беременности: идеопатическая тромбоцитопения при ДВС-синдроме — Гестоз.
— HELP- синдром.
— Антенатальная гибель плода.
— Тяжелая инфекция.
— Эмболия околоплодными водами
Лечение антикоагулянтами и препаратами, влияющими на тромбоциты
Выделение основных причин маточного кровотечения в большой мере условно, т.к. нередко они бывают комбинированными. Например, гипотоническое маточное кровотечение ведет к нарушению гемостаза; кровотечения, обусловленные первичным нарушением гемостаза различной этиологии, сочетаются с гипотонией матки.
Понятие «Массивная кровопотеря»
В последние годы большинство авторов выделяют понятие «массивная кровопотеря» в связи со следующими причинами:
• Массивные кровотечения имеют иные этиологические причины;
• Массивные кровотечения практически всегда сопровождаются шоком и нарушениями в системе гемокоагуляции;
• Именно массивные кровотечения – причина материнской смертности.
Кровопотерю в родах до 500 мл (менее 0,5% от массы тела) принято считать физиологической; 800-1000 мл (1,1-1,5% от массы тела)- патологической, более 1000мл (более 1,5% от массы тела)- массивной.
В то же время в клинической практике иногда достаточно сложно провести дифференцировку между физиологической и обычной, обычной и массивной кровопотерей. Попытки очертить границы с помощью определения условных нормативов (до 400мл, выше 1500 мл и т.д.) едва ли правильны, потому что организм беременной, роженицы или родильницы в зависимости от ситуации по-разному реагирует на потерю крови. Именно поэтому при оценке кровопотери в акушерской практике приходится учитывать не только показатели массы тела и роста, но и исходные запасы железа, белка плазмы, показатели красной крови, степень гиповолемии и др. следовательно, нет ничего удивительного в том, что граница между кровопотерей физиологической и неиассивной может лежать в пределах 250-600 мл (в среднем 400 мл, или 0,5% массы тела, или 10% ОЦК), а граница между кровопотерей немассивной и массивной может варьировать еще шире: от 1000 до 1800 мл (в среднем 1500 мл, или 2% массы тела, или 30% ОЦК). Кроме того, крайне важен темп кровопотери, особенно опасны ситуации, когда он превышает 150мл/мин.
В структуре немассивных кровопотерь ведущее место традиционно занимает гипотония матки. Примерно 70% всех кровотечений в акушерстве относится к послеродовым гипотоническим кровотечениям, 20% обусловлены отслойкой плаценты, разрывом матки, повреждением родовых путей, 10% приходится на долю вращения плаценты и нарушения ее отделения и только 1%- на коагулопатию.
В структуре массивных кровотечений картина совершенно иная. Массивные кровотечения обусловлены рядом причин и их комбинацией. Но всегда в комплексе причин есть либо исходная, либо возникшая вследствие массивной кровопотери патология гемостаза – коагулопатия. В случаях потери 10-25% ОЦК в свертывающей системе (как артериальной, так и венозной крови) наблюдаются сдвиги в сторону гиперкоагуляции. При более массивных кровопотерях меньшего объема. Однако ДВС может возникнуть и при кровопотерях меньшего объема. Это зависит от скорости удаления крови и исходного состояния организма беременной (сопутствующие воспалительные и экстрагенитальные заболевания, преэклампсия и др.).
Эффективность терапии кровотечений
Эффективность терапии кровотечений во многом зависит от слаженности работы персонала, быстродействующего в следующих направлениях:
• Мобилизация свободного медицинского персонала, постоянный контроль за пациенткой, вызов на помощь акушера-гинеколога, владеющего оперативной техникой в полном объеме, анестезиолога-реаниматолога, лаборанта, сосудистого хирурга;
• Оценка состояния и контроль жизненно важных функций организма (АД, пульс, ШИ, температура, частота дыхания);
• Транспортировка пациентки: в зависимости от тяжести состояния определяют, где будет оказываться помощь (малая или большая операционная);
• Катетеризация одной или двух периферических вен (NN 14-16G) для ИТТ, введения утеротоников;
• Катетеризация мочевого пузыря (мочевой пузырь должен быть пустым);
• Определение группы крови и резус-принадлежности: должны быть обязательно определены при поступлении в медицинское учреждение, проведен забор крови для анализа на совместимость, для проведения теста по Lee-White, Е.П. Иванову, для определения показателей гемостаза;
• Доставка препаратов крови (в соответствии с группой и резус-принадлежностью).
Источник информации: Справочник фельдшера и акушерки №1 январь 2016 год.
Кровотечения в послеродовом периоде


- Главная
- Новости
- Видео
- Публикации
- Сертификаты
- Заказать
- Баллонная тампонада Жуковского
- Двухбаллонный модуль
- Маточный модуль
- Вагинальный модуль
- Послеродовые кровотечения
- Риски ПРК
- УБТ при кесаревом сечении
- УБТ при естественных родах
- Протокол по ПРК
- Опыт применения
- О компании
- Вакансии компании
- Контакты
Балонная тампонада Жуковского
- Новости
- Видео
- Публикации
- Сертификаты
- Заказать
Послеродовые кровотечения
Акушерские кровотечения – основная причина материнской смертности в мире: от них ежегодно умирают 127 000 женщин, что составляет 25% всех материнских смертей. В РФ материнская смертность от акушерских кровотечений в структуре ее причин составляет 14-17%, занимая стабильно 2-е место после смертности, связанной с абортом. По отношению к общему числу родов частота акушерских кровотечений колеблется от 2,7 до 8%, при этом 2-4% связаны с гипотонией матки. В среднем в России умирает 1 женщина в сутки от причин, связанных с беременностью и родами, причем каждая седьмая из них – от кровотечения. Применение баллонной тампонады Жуковского возможно не только при уже начавшемся кровотечении, но и как превентивная мера.
Послеродовое кровотечение (ПРК) считается наиболее опасным послеродовым осложнением для матери. Хорошо известно, что в случае неоказания надлежащей медицинской помощи ПРК характеризуется наименьшим количеством времени до наступления смерти среди всех неотложных акушерских состояний – всего 2 часа; это означает, что несвоевременная идентификация заболевания и отсутствие надлежащего лечения ПРК являются решающими факторами, которые могут привести к неблагоприятному исходу.
ПРК является не самостоятельным диагнозом, а лишь симптомом множества нарушений послеродового гемостаза, когда при наблюдении влагалищного кровотечения акушеры не могут сразу определить причину возникновения осложнения. Как только лечащий врач распознает данное острое и неопределенное состояние, требующее принятия неотложных мер, единственным безошибочным, испытанным на практике действием будет агрессивное и безотлагательное выполнение последовательности процедур, направленных на лечение ПРК.
Выбор наилучших и наиболее эффективных инструментов и техник лечения, несомненно, имеет первостепенное значение. Очередность мероприятий при маточном кровотечении в раннем послеродовом периоде. Обзор стандартов лечения послеродового кровотечения Материалы подготовлены Жуковским Я. Г.
Основные причины
Кровотечение, возникшее в первые 2 часа послеродового периода, называется ранним послеродовым кровотечением. Причинами его являются, чаще всего, задержка частей последа в полости матки, гипотония или атония матки, нарушение свертывающей системы крови, разрыв матки. При задержке в полости матки частей последа послеродовая матка имеет большие размеры, из половых путей выделяются кровяные сгустки. Диагностика основывается на тщательном осмотре плаценты и оболочек после рождения последа. При наличии дефекта плаценты или сомнении в ее целости показано ручное обследование послеродовой матки и удаление остатков плаценты. Наиболее частой причиной ранних послеродовых кровотечений является нарушение сократительной способности миометрия — гипотония и атония матки. Гипотония матки — это снижение ее тонуса, недостаточная сократительная способность. Атония матки — это состояние, при котором матка полностью теряет способность к сокращениям и не отвечает на медикаментозные и другие виды стимуляции. Причинами гипо- и атонических кровотечений являются нарушения функционального состояния миометрия к началу родов вследствие гестозов, заболеваний сердечно-сосудистой системы, почек, печени, ЦНС, эндокринопатий, рубцовых изменений миометрия, опухолей матки, перерастяжения матки в связи с многоплодием, многоводием, крупным плодом. Возможно нарушение функционального состояния миометрия при затяжных родах, применении средств, снижающих тонус матки, длительном применении сокращающих средств. Имеют значение также аномалии прикрепления плаценты, задержка в полости матки последа и его частей, преждевременная отслойка нормально расположенной плаценты.
Клиника гипотонических и атонических кровотечений
Клинически выделяют 2 варианта раннего послеродового кровотечения:
- кровотечение сразу принимает массивный, профузный характер. Матка атоничная, дряблая, не отвечает на наружный массаж, ручное обследование полости матки, на введение сокращающих средств. Быстро развивается гиповолемия, геморрагический шок, ДВС-синдром;
- кровотечение волнообразное. Происходит периодическое расслабление матки и выделение крови порциями по 150-300 мл. В ответ на введение сокращающих средств, наружный массаж матки сократительная способность миометрия и тонус временно восстанавливаются, кровотечение прекращается. В связи с дробностью кровопотери некоторый промежуток времени состояние женщины может быть компенсированным.
Если помощь оказывается вовремя и в достаточном объеме, тонус матки восстанавливается и кровотечение прекращается. При неоказании своевременной помощи компенсаторные возможности организма истощаются, кровотечение усиливается, присоединяются нарушения гемостаза, развиваются геморрагический шок, ДВС-синдром.
Лечение гипотонических и атонических кровотечений
Методы борьбы с гипотоническими и атоническими кровотечениями в раннем послеродовом периоде делятся на медикаментозные, механические и оперативные. После опорожнения мочевого пузыря кладут холод на живот, приступают к наружному массажу матки через переднюю брюшную стенку. Одновременно вводят внутривенно 5 ЕД (1мл) окситоцина, 1 мл 0,02 % раствора метилэргометрина в 20 мл 40 % раствора глюкозы. Если это не приводит к стойкому эффекту, срочно приступают к ручному обследованию стенок послеродовой матки под внутривенным наркозом. При этом убеждаются в отсутствии в матке частей последа, исключают нарушение целости матки; оказывают мощное рефлекторное воздействие на сократимость миометрия двуручным массажем. Операция высокоэффективна на ранних стадиях кровотечения. Хороший кровоостанавливающий эффект достигается при введении простагландинов в шейку матки. Следует обратить внимание на таблетированный препарат, содержащий простагландины, — мизопростол. Все мероприятия по остановке кровотечения проводятся параллельно с адекватной инфузионно-трансфузионной терапией. Если эффект от ручного обследования матки отсутствует, это чаще всего свидетельствует о коагулопатическом характере кровотечения. Необходимо помнить, что недопустимо повторно применять манипуляции, оказавшиеся неэффективными при первом их выполнении. Отсутствие эффекта от своевременно проведенной консервативной терапии и продолжающееся кровотечение являются показанием для лапаротомии и применения хирургических методов остановки кровотечения. Нельзя недооценивать эффективность проведения «промежуточных» мероприятий между консервативным и хирургическим этапами, включающих в себя введение внутриматочного баллона или сдавление брюшного отдела аорты. Тампонада полости матки, описанная группой зарубежных авторов, позволяет в ряде случаев избежать оперативного лечения. В нашей стране получил распространение метод баллонной тампонады матки с помощью внутриматочного катетера «Оптимисс». По данным В.Е. Радзинского с соав. (2008), при массивном акушерском кровотечении тампонада внутриматочным баллоном как способ его остановки оказывается эффективным в 90% случаев. Поэтому применение внутриматочного баллона как метода остановки кровотечения или как временной меры, снижающей скорость кровопотери и дающей время для подготовки оперативного вмешательства, по мнению ведущих отечественных акушеров, следует считать обязательным. Хирургический этап имеет также четкий алгоритм действий. При обнажении матки в мышцу вводят простагландины. Если объем кровопотери составляет более 1500 мл, в первую очередь показана перевязка внутренних подвздошных артерий. При кровопотере 1000-1500 мл или при отсутствии условий для перевязки подвздошных артерий необходимо лигировать сосуды матки с последующим наложением гемостатических компрессионных швов. В литературе описана методика одновременного использования компрессионных гемостатических швов на матку и внутриматочного гемостатического баллона. При перерастяжении нижнего сегмента накладывают стягивающие швы. При продолжающемся кровотечении производят экстирпацию матки. Если имеется возможность, то вместо перевязки сосудов и удаления матки производят эмболизацию маточных сосудов
Поздние послеродовые кровотечения
Поздние послеродовые кровотечения возникают спустя 2 ч и более после окончания родов. Причинами их могут быть гипотония матки, задержка частей последа в полости матки, нарушения в свертывающей системе крови, травмы родовых путей, заболевания системы крови. Гипотонические кровотечения возникают в первые сутки после родов. Патогенез, клиника аналогичны таковым при ранних послеродовых гипотонических кровотечениях. При задержке части последа в полости матки размеры матки увеличены, консистенция ее мягкая, цервикальный канал проходим для 1-2 пальцев. Проводят ручное обследование полости матки и удаление частей последа, проводят кровоостанавливающую, антибактериальную терапию, назначают сокращающие матку средства. Кровотечение в позднем послеродовом периоде может быть обусловлено травмами родовых путей при нарушении техники наложении швов. При этом образуются гематомы влагалища или промежности. В этом случае необходимо снять все ранее наложенные швы, лигировать кровоточащий сосуд, соединить края раны. Эти манипуляции проводят под общим обезболиванием.
Послеродовое кровотечение
Послеродовым кровотечением принято называть кровотечение, которое идет из родовых путей. Оно наступает в раннем или более позднем послеродовом периоде. Кровотечение не редко говорит о том, что возникло родовое осложнение. Обильная кровопотеря свидетельствует о тяжести послеродового кровотечения. Диагностировать кровотечение можно при осмотре родовых путей, а также при обследовании полости матки и при УЗИ. Послеродовое кровотечение устраняется при помощи инфузионно-трансфузионной терапии, при помощи введения утеротонических средств, а также ушивания разрывов и трещин. В редких случаях прибегают к экстрипации матки.
- Причины послеродового кровотечения
- Симптомы послеродового кровотечения
- Диагностика послеродового кровотечения
- Лечение послеродовых кровотечений
- Профилактика проблем послеродового кровотечения
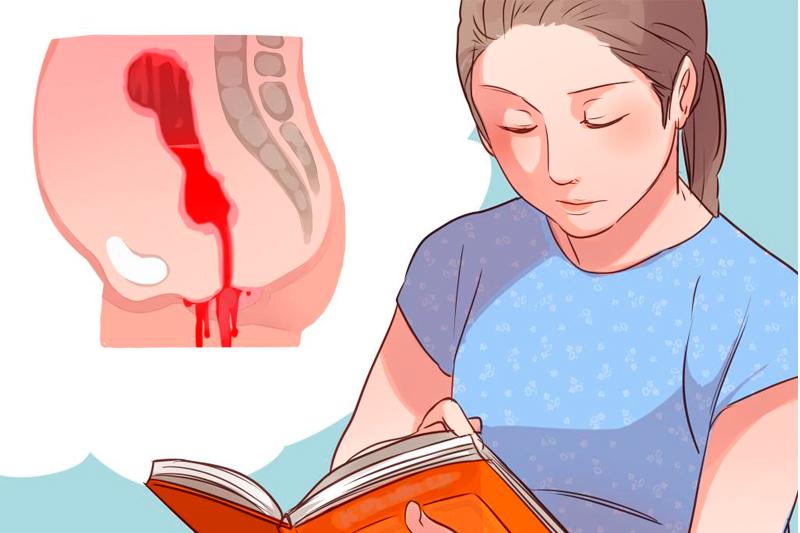
Вся опасность кровотечения после родов заключается в том, что оно может моментально привести организм к потере огромного количества крови, а также к летальному исходу. Наличие интенсивного маточного кровотока в организме провоцирует обильную кровопотерю. Конечно, негативно сказывается и большая поверхность ран после родов. Вообще допустимая норма кровопотери взрослой женщины после родов — 0,5% от всего веса тела. Для беременной женщины это физиологически допустимая норма, обусловленная тем, что внутри сосудов объем крови значительно увеличивается в процессе родов.
Усиливаться кровотечение может еще и тем, что после родов сокращение мышц матки и перемещение маточных артерий в более глубокие мышечные слои совпадают и одновременно активизируют свертываемость крови и тромбообразование в менее важных и значительных по размерам сосудах.
Послеродовые кровотечения, которые происходят на ранних сроках после родов, а именно в первые 2-4 часа после рождения ребенка, а также те, которые причисляют к поздним, а именно — период от 4 часов до 6 недель после родов, одинаково опасны. Исход позднего послеродового кровотечения всегда измеряется объемом потерянной крови, а также рядом других особенностей: скорость кровотечения, развитие ДВС синдрома и эффективность проводимой терапии для консервации процесса кровооттока. Терапия и профилактика в процессе послеродовой терапии всегда невероятно актуальны и необходимы в акушерстве и гинекологии.
Причины послеродового кровотечения
Процесс развития послеродового кровотечения может возникать вследствие нарушения функции сокращения миометрия, что может проявляться в гипотонии — понижении тонуса мышц и их недостаточной активности в матке, атонии — потере способности матки сокращаться, снижении тонуса матки и отсутствии реакции миометрия на внешнюю стимуляцию.
Среди основных причин возникновения послеродовых кровотечений — миомы, а также фибромы матки. Рубцовые процессы в миометрии, многоводки и избыточные растяжения матки при условии многоплодной беременности тоже могут стать причинами такого состояния. Реже причинами могут быть затяжные роды с довольно крупным ребенком, прием препаратов, которые могут снижать тонус матки.
Кровотечение матки может возникать в связи с задержкой в полости последа в виде остатков плаценты и частиц оболочки плода. Такой послед может препятствовать нормальному и полноценному сокращению матки, а значит, будет провоцировать воспаление и послеродовое кровотечение. Отделение последа может нарушиться из-за частичного приростания плаценты внутри организма женщины, неправильного поведения на третьем периоде родов, спазмов шейки матки и не скоординированной родовой деятельности.
Чаще всего факторами возникновения послеродового кровотечения могут быть атрофия или же гипотрофия эндометрия, которые происходят вследствие проводимых ранее оперативных вмешательств таких как, кесарево сечение, выскабливание матки, ранние аборты, консервативная миомэктомия.
Послеродовое кровотечение может возникать после травм или разрывов мягких тканей половых путей женщины, которые она может получить во время родов. Достаточно высокий риск возникновения послеродового кровотечения может быть при преждевременной отслойке плаценты, гестозе или угрозе прерывания беременности. Существует такой риск при наличии предлежания, плацентарной недостаточности, цервицита или эндометрита, хронических болезней сердца, печени или почек.
Симптомы послеродового кровотечения
Проявления, которые свидетельствуют о послеродовом кровотечении обусловливаются интенсивностью и количеством потерянной крови. При условии антоничной матки, которая не подает реакции на внешнее воздействие и любые лечебные манипуляции, кровотечение будет довольно обильным, но может приобретать волнообразный характер, затихая и возобновляя кровопотерю организма снова. Подобное затихание можно вызвать при воздействии препаратов, которые способны сокращать матку.
Физиологически допустимым объемом потери крови может быть 0,5 % от массы тела роженицы. Если объем увеличивается, то это свидетельствует о патологическом маточном кровотечении при родах. Кровотечение можно определить по артериальному давлению, бледному оттенку кожи и тахикардии.
Если величина потери крови превышает 1% от массы тела роженицы, то кровопотеря приобретает массовый характер. Если же свыше данного показателя — то критический. При критическом кровотечении развивается геморрагический шок, а также ДВС синдром, что в сумме дает необратимые изменения в жизненно важных органах роженицы и может привести к летальному исходу.
Во время позднего послеродового периода женщина должна максимально внимательно следить за состоянием своего здоровья и настороженно относиться к интенсивным выделениям кровавого цвета, которые имеют неприятный запах и сопровождаются тянущими болями внизу живота.
Диагностика послеродового кровотечения
В наше время специалисты современной гинекологии проводят оценку рисков возникновения послеродового кровотечения. Процедура включает в себя непосредственный мониторинг уровня гемоглобина в крови, количества эритроцитов, тромбоцитов, а также состояния свертывающейся системы крови. Атонию и гипотонию матки следует диагностировать непосредственно в третьем периоде родов, учитывая дряблость, время протекания последового периода, а также слабые сокращения миометрия.
Диагностировать послеродовое кровотечение можно на основе тщательных обследований на предмет целостности плаценты, плодных оболочек и родовых путей: нет ли на них травм, царапин и трещин. Используя общий наркоз, гинеколог может осторожно выполнить исследование вручную, осмотрев полость матки и определив, имеются ли там разрывы, части последа, крови, пороков, почвы для развития в дальнейшем опухолей, заболеваний, а также причин, которые препятствуют сокращению миометрия.
Нельзя не сказать о важности роли своевременного предупреждения позднего послеродового кровотечения посредством УЗИ органов малого таза, которое необходимо проводить на 2-3 сутки после родов. Именно эта процедура позволяет обнаружить фрагменты ненужных тканей в организме непосредственно в матке женщины.
Лечение послеродовых кровотечений
Первостепенной задачей при послеродовом кровотечении является установление причины его возникновения, а также его предельно быстрая остановка. Затем необходимо предотвратить острую кровопотерю, которая возможна и восстановить необходимый для здорового организма женщины объем крови, которая циркулирует в малом тазу до стабильного уровня артериального давления.
Во время борьбы с послеродовым кровотечением очень важно понимать всю необходимость комплексного подхода и применения всех возможных и необходимых средств: механических и медикаментозных мер, хирургических методов влияния на лечение.
Для стимуляции сократительной активности и деятельность мышц, необходимо провести катетеризацию, чтобы максимально опорожнить мочевой пузырь. Необходимо провести местную гипотермию при помощи льда, положенного на низ живота и щадящий массаж матки. Если результата так и не будет, то необходимо прибегать к введению утеротонических средств, инъекции которых необходимо делать в шейку матки.
Для восстановления ОЦК, как и устранения различных последствий кровопотери, принято проводить инфузионно-трансфузионную терапию, используя компоненты крови и препараты плазмозамещающего характера.
Если будут обнаружены разрывы шейки матки, стенок влагалища или промежности при осмотре родовых путей в зеркалах, такие ранки зашивают, используя местное обезболивание.
Профилактика проблем послеродового кровотечения
Если у роженицы наблюдается акушерско-гинекологический анамнез, есть нарушения в работе свертывающей системы, идет прием антикоагулянтов, имеется высокий риск развития послеродового кровотечения, то она обязана быть под врачебным контролем как во время беременности, так и после нее. С такими нарушениями рожениц направляют в специальные родильные дома.
В целях профилактики послеродового кровотечения женщинам вводятся препараты, которые способствуют нормальному сокращению матки. В первые несколько часов после родов роженицам необходимо пребывать под пристальным присмотром врачей для того, чтобы те с максимальной точностью смогли оценить объем маточного кровотечения после родов на ранней его стадии.
Послеродовое кровотечение
, MD, Children’s Hospital of Philadelphia
- 3D модель (0)
- Аудио (0)
- Видео (3)
- Изображения (0)
- Клинический калькулятор (0)
- Лабораторное исследование (0)
- Таблица (0)



Причины
К наиболее распространенным причинам послеродового кровотечения относится
К факторам риска атонии матки относятся:
многоплодные роды (рождение 5 и более жизнеспособных плодов);
Другие причины послеродового кровотечения включают в себя:
Разрыв тканей родовых путей
Расширение эпизиотомии Процедуры родоразрешения Во многих акушерских отделениях в настоящее время используются комбинированные палаты для схваток, родов, восстановления и послеродового периода (LDRP), так, что женщина, поддерживающий персонал. Прочитайте дополнительные сведения 
Оставшиеся ткани плаценты
Субинволюцию (неполную инволюцию) плацентарной площадки (может встречаться и через 1 месяц после родов)
Миома матки Фибромиомы матки Миома матки – это доброкачественная опухоль гладкомышечного происхождения. Фибромиомы часто бывают причиной патологических маточных кровотечений, тазовых болей и симптомов сдавления, дизурических. Прочитайте дополнительные сведения  может способствовать послеродовым кровотечениям. Анамнез послеродового кровотечения свидетельствует о повышенном риске.
может способствовать послеродовым кровотечениям. Анамнез послеродового кровотечения свидетельствует о повышенном риске.
Диагностика
Диагноз послеродового кровотечения ставится клинически (например, отмечая количество потерянной крови, отслеживая показатели жизненно важных функций).
Лечение
Удаление остатков плацентарной ткани и восстановление деффектов родовых путей
Препараты, стимулирующие сокращение матки (например, окситоцин, простагландины, метилэргоновин)
Инфузионная реанимация, а иногда переливание крови
Иногда хирургическая биопсия легки
Объем циркулирующей крови восполняют 0,9% раствором натрия хлорида до 2 л внутривенно; если этот объем недостаточен, проводится переливание крови.

Процедура выполняется следующими специалистами: Kate Barrett, MD и Will Stone, MD, Walter Reed National Military Medical Center Residency in Obstetrics and Gynecology; Barton Staat, MD, Uniformed Services University; Shad Deering, COL, MD, Chair, Department of Obstetrics and Gynecology, Walter Reed National Military Medical Center Residency in Obstetrics and Gynecology; ассистенты Elizabeth N Weissbrod, MA, CMI, Eric Wilson, 2LT и Jamie Bradshaw (Val G). Центр моделирования Хемминга в Медицинском университете вооруженных сил США.

Исследование выполнено врачами Kate Leonard, MD, Will Stone, MD, Walter Reed National Military Medical Center Residency in Obstetrics and Gynecology; Shad Deering, COL, MD, Chair, Department of Obstetrics and Gynecology, Uniformed Services University. При поддержке Elizabeth N. Weissbrod, MA, CMI, Eric Wilson, 2LT и Jamie Bradshaw at the Val G. Центр моделирования Хемминга в Медицинском университете вооруженных сил США.

Методика Kate Barrett, MD и Will Stone, MD, Walter Reed National Military Medical Center Residency in Obstetrics and Gynecology; Barton Staat, MD, Uniformed Services University; Shad Deering, COL, MD, Chair, Department of Obstetrics and Gynecology, Uniformed Services University and Walter Reed National Military Medical Center. При участии Elizabeth N Weissbrod, MA, CMI, Eric Wilson, 2LT, and Jamie Bradshaw at the Val G. Центр моделирования Хемминга в Медицинском университете вооруженных сил США (Hemming Simulation Center at the Uniformed Services University).
Гемостаз пытаются обеспечить бимануальным массажем матки и внутривенным введением окситоцина. Сразу после рождения плаценты прибегают к внутривенному введению окситоцина (10 или 20 [до 80] единиц на 1000 мл физраствора) со скоростью 125–200 мл/час. Препарат продолжают вводить до тех пор, пока матка не сократится; затем дозу препарата постепенно уменьшают или прекращают введение. Окситоцин не рекомендуется вводить внутривенно болюсно, потому что это может спровоцировать тяжелую гипотензию.
Кроме того, проводится обследование полости матки для выявления разрывов и остатков плацентарной ткани. Также осматривают матку и влагалище; разрывы зашивают. Атонию матки может уменьшить опорожнение мочевого пузыря с помощью катетера.
Если чрезмерное кровотечение продолжается во время инфузии окситоцина, следует использовать 15-метил простагландин F2-альфа по 250 мкг внутримышечно каждые 15–90 минут до 8 доз или метилергоновин по 0,2 мг внутримышечно каждые 2–4 часа (с возможным последующим применением по 0,2 мг перорально 3–4 раза в день в течение 1 недели); во время кесарева сечения эти препараты могут быть введены непосредственно в миометрий. Окситоцин в дозе 10 единиц также можно непосредственно ввести в миометрий. Если окситоцин недоступен, вместо него можно применять внутримышечно термостабильный карбетоцин. Простагландины противопоказаны больным астмой; метилЭргоновин противопоказан при гипертонии. Иногда можно для повышения тонуса матки ректально ввести мизопростол в дозировке 800–1000 мкг.
Тампонада матки или использование баллона Бакри иногда может остановить кровотечение. Этот баллон может вмещать до 500 мл и выдерживать внутреннее и наружное давление до 300 мм.рт.ст. Если не удается достичь гемостаза таким образом, предпринимают наложение шва по Линчу (шва, сжимающего нижний маточный сегмент), лигирование подчревной артерии или гистерэктомию. Разрыв матки требует хирургической коррекции.
3 причины, почему сеть клиник
«Московский доктор»
Многие пациенты по возможности избегают походов в государственные поликлиники из-за нежелания стоять в долгих очередях, неприязни к «больничной обстановке», страха попасть к некомпетентным врачам. В клинике «Московский Доктор» такие проблемы отсутствуют. У нас работают только высококвалифицированные специалисты, которые всегда готовы выслушать жалобы пациентов и оказать помощь. На входе всегда встречает дружелюбный администратор, которому можно задать любые интересующие вопросы. Атмосфера в клинике благоприятная, выполнен современный ремонт. Психологический комфорт всегда способствует скорейшему выздоровлению.
Полный комплекс оказываемых услуг
В клинике «Московский Доктор» работают опытные врачи по разным направлениям, с какой бы проблемой вы не столкнулись, они всегда найдут для нее подходящее решение. Все врачи имеют высокую квалификацию в своей области, регулярно посещают научные семинары.
Кровотечение в послеродовом периоде
Что может сделать поистине счастливой женщину – конечно же, рождение ребенка. Но параллельно со всем счастьем, которое она испытывает, возможны послеродовые осложнения. Кровотечение после родов – это нередкое осложнение, которое достаточно опасно, особенно в первые часы или дни.
Раннее послеродовое кровотечение
Ранние послеродовые кровотечения возникают в первые сутки после родов. Отдельно нужно отметить, что первые два часа после родов может развиться послеродовое кровотечение, причиной которому могут стать:
— разрыв матки;
— задержка последа, его частей;
— выворот матки;
— коагулопатия;
— травма половых путей.
Наиболее частой причиной гипотонического послеродового кровотечения становится то, что матка после родов не сокращается, вследствие сосуды, питающие плаценту не пережимаются. Нужно понимать, что маточное кровотечение после родов довольно опасно и может привести к летальному исходу. Для профилактики всем роженицам делают укол (окситоцин) – препарат, сокращающий матку.
Также случается кровотечение в раннем послеродовом периоде, особенно в первые 24 часа после родов. Причиной этому является нарушение сократительной способности матки (гипотония, атония). Здесь нужно понимать, что кровотечение чаще всего не вызывает никакой боли, но если появляется резкая слабость, головокружение, нужно немедленно ставить в известность врача.
Позднее послеродовое кровотечение
Сколько длиться кровотечение после родов? Позднее послеродовое кровотечение может возникнуть через сутки (или в течение 6 недель после родов). Это кровотечение менее опасно, причины его:
— Медленное сокращение плацентарной площадки;
— Эндометрит;
— Остатки последа в матке.
Главным симптомом кровотечения в позднем послеродовом периоде является выделения большого количества крови, то есть одной прокладки хватает на 2-3 часа. Это первый и основной позыв обращения к врачу.
Многие женщины путают кровотечение в позднем послеродовом периоде с выделениями, которые усиливаются во время кормления грудью. Во время лактации матка сокращается (в этот момент женщина может испытывать неприятные ощущения внизу живота), освобождаясь от содержимого. Это нормальный физиологический процесс, который не должен вызывать паники.
Молодые мамы часто интересуются, сколько идет кровотечение после родов, когда после родов заканчивается кровотечение, возможно ли кровотечение после родов через месяц? Если речь идет о так называемых лохиях, то в среднем послеродовые выделения продолжаются до 6-8 недель, у женщин кормящих грудью выделения прекращаются гораздо быстрее. Если мы говорим о послеродовых кровотечениях, то оно может возникнуть и течении 6 недель после родов и здесь медлить нельзя: где бы вы не находились еще в больнице либо уже дома немедленно поставьте в известность врача.
При малейшем подозрении на то, что у вас началось послеродовое кровотечение, обращайтесь к нам в центр. Наши врачи проведут осмотр, проконсультируют и дадут рекомендации относительно дальнейшего лечения. Берегите себя и свое здоровье.При малейшем подозрении на то, что у вас началось послеродовое кровотечение, обращайтесь к нам в центр. Наши врачи проведут осмотр, проконсультируют и дадут рекомендации относительно дальнейшего лечения. Берегите себя и свое здоровье.
Как вам статья?










